Choroby zakaźne podlegają pewnym regułom, które można opisać matematycznie. Czy te reguły mogą nam podpowiedzieć, co czeka nas w najbliższych miesiącach i kiedy powrócimy do normalnego życia? Oto trzy scenariusze na przyszłość.
Dr Rafał Mostowy, biolog chorób zakaźnych z Małopolskiego Centrum Biotechnologii Uniwersytetu Jagiellońskiego i Stowarzyszenia Rzecznicy Nauki.
Historia ludzkiej cywilizacji jest historią epidemii chorób zakaźnych. Od czasów wojen peloponeskich, przez dżumę w XIV w. i podboje obu Ameryk przez Europejczyków, po Hiszpankę w 1918, rozprzestrzeniające się zarazki dziesiątkowały populacje ludzkie, przewracały struktury społeczne do góry nogami i zmieniały rzeczywistość. W tym sensie obecna pandemia COVID-19 nie jest niczym szczególnie nowym. Pomimo tego, że żadne dwie epidemie w historii nie są takie same, wszystkie rządzą się pewnymi wspólnymi regułami. Po pierwsze, żeby doszło do epidemii (lub pandemii, która jest globalną epidemią), musimy mieć do czynienia z nowym, wcześniej nie widzianym mikroorganizmem, zazwyczaj bakterią lub wirusem. Po drugie, zarazek musi skutecznie przenosić się z jednej osoby na drugą. Po trzecie, epidemia będzie trwać tak długo, dopóki wciąż będzie dochodzić do kolejnych zakażeń. W świecie chorób zakaźnych powyższe reguły są powszechne i można je opisać matematycznie. Czy w takim razie możemy wykorzystać tę wiedzę, żeby przewidzieć, kiedy skończy się obecna pandemia?
Dywizje i bataliony komórek
Aby lepiej zrozumieć, skąd biorą się reguły epidemii, trzeba najpierw zrozumieć jak działa nasz układ odpornościowy. Dział nauki zajmujący się odpornością nazywa się immunologią i jest tak dynamicznie rozwijającą się dziedziną biomedycyny, że z uwagi na nowe odkrycia podręczniki do immunologii muszą być aktualizowane co roku. Nasz układ odpornościowy jest tak skomplikowany, że stopniem złożoności ustępuje jedynie naszemu mózgowi. Gdy w naszym ciele pojawiają się wirusy, bakterie, grzyby czy nowotwory, złożone układy tysięcy różnorodnych komórek współdziałają tak, żeby jak najszybciej i najskuteczniej wykryć zagrożenie dla naszego zdrowia i je powstrzymać.
O układzie odpornościowym najlepiej myśleć jak o armii różnorodnych i ściśle ze sobą współpracujących batalionów komórek, wchodzących w skład dwóch dywizji: układu wrodzonego oraz adaptacyjnego. Pierwsza dywizja, układ wrodzony, to niewyspecjalizowany zestaw komórek patrolujących organizm i reagujących szybko na wszelkie zagrożenia, ale mający umiarkowaną siłę rażenia. Radzi sobie bardzo dobrze z niegroźnymi drobnoustrojami i zapobiega wielu infekcjom, ale przy bardziej niebezpiecznych zarazkach musi wezwać pomoc. Wtedy do akcji wkracza układ adaptacyjny, składający się z wyspecjalizowanych komórek, które pracują razem nad wytworzeniem przeciwciał – drobnych struktur białkowych, które bardzo dokładnie rozpoznają i neutralizują konkretne zarazki oraz zapobiegają ich namnażaniu się w organizmie. Przeciwciała są bardzo skuteczną bronią przeciwko patogenom, ale ich produkcja jest czasochłonna – zazwyczaj zajmuje około tygodnia – ponieważ komórki muszą nauczyć się, jakie przeciwciała działają najlepiej. Dlatego adaptacyjny układ odpornościowy uruchamiany jest tylko w nadzwyczajnych przypadkach. Co istotne, przepis na raz stworzone przeciwciała zostaje zapisany w “pamięci” komórek przez wiele lat, czasami całe życie, i w przypadku ponownej styczności z zarazkiem przeciwciała mogą zostać bardzo szybko wyprodukowane. Oczywiście przeciwciała nie są jedyną bronią walki z wirusami, ale z uwagi na ich wysoką skuteczność w neutralizacji cząsteczek wirusa, są jedną z najszybszych i najpotężniejszych.
Wyścig z czasem
Teraz możemy lepiej zrozumieć, co dzieje się, gdy w populacji pojawia się nigdy wcześniej nie widziany zakaźny wirus. Po kontakcie z pierwszą osobą (tzw. „pacjentem zero”), w jej ciele rozpoczyna się dramatyczny wyścig wirusa z układem odpornościowym, w którym wirus, by móc się dalej rozprzestrzeniać, musi zdążyć przeskoczyć z jednej osoby na drugą, zanim zostanie zneutralizowany. Ma on trochę czasu – patrolujący, wrodzony układ odpornościowy nie poradzi sobie szybko z namnażającym się patogenem, ale natychmiast da znać wyspecjalizowanym komórkom (np. limfocytom), żeby zaczęły działać. W tym czasie wirus przeprowadza inwazję na organizm, namnażając się w różnych komórkach, na przykład układu oddechowego. Po kilku dniach cała armia komórek pracuje już nad neutralizacją wirusa i zabijaniem tych komórek, w których się on znajduje. Ale armia ta musi zdążyć, zanim cząsteczek wirusa będzie na tyle dużo (na przykład w ślinie lub śluzie), że przy kichnięciu zarazek skutecznie przeniesie się z jednej osoby na drugą. Nie zawsze się to udaje, ale epidemie biorą się stąd, że niektóre zarazki potrafią namnażać się szybciej, niż układ odpornościowy jest w stanie je zneutralizować. Wtedy mogą się też zacząć rozprzestrzeniać na inne osoby.
To, ile średnio innych osób zdąży zarazić nosiciel/osoba zainfekowana na samym początku epidemii zależy od kilku rzeczy, w tym cech wirusa oraz okoliczności (np. pogody lub z kim osoba zakażona ma kontakt w tym czasie). Ale ważne jest to, że liczba ta – średnia ilość nowo zakażonych osób w początkowej fazie epidemii – jest jednym z najbardziej kluczowych parametrów epidemicznych. Co więcej, można go zdefiniować matematycznie i zmierzyć statystycznie. Nazywa się on współczynnikiem bazowej reprodukcji, R0. Dla wirusa grypy R0 wynosi między 1,5 a 2,5, natomiast dla SARS-CoV-2, czyli wirusa powodującego pandemię COVID-19, około 3. Dlaczego nie jest dużo większy? Otóż właśnie dlatego, że patogen ma mało czasu, żeby zdążyć się namnożyć przed atakiem ze strony układu odpornościowego, lub izolacją chorego i zatrzymaniem przez to łańcucha zakażeń. Czasami jest to kilka lub kilkanaście godzin.
Wróćmy do matematyki. Jeżeli współczynnik R0>1, to mamy do czynienia z przyrostem wykładniczym liczby zakażonych. Wynika to z tego, że jeżeli przykładowo jedna chora osoba zakaża średnio trzy kolejne (R0=3), to te trzy zakażą trzy kolejne, każda z nich z kolei trzy inne itp. Zatem po trzech rundach zakażeń będziemy mieć 27 zakażonych, a po dziesięciu – ponad 60 tys. Ważne, żeby zrozumieć, że parametr R0 determinuje trajektorię, a więc tempo i skalę epidemii – musi być większy niż 1, żeby epidemia się rozwijała. Jeżeli R0<1, to epidemia zanika, bo z czasem zakażonych będzie coraz mniej.
Przyrost zakażonych osób nie będzie jednak trwał w nieskończoność, bo żadna populacja nie jest nieskończenie duża. Poza tym nasz układ odpornościowy „pamięta” wcześniejsze infekcje dzięki specjalistycznym przeciwciałom i przy ponownym zakażeniu szybko zneutralizuje wirusa, zanim ten zdąży się namnożyć. Dlatego liczba zakażonych wzrasta tak długo, jak długo wirus ma możliwość przedostawać się z osoby na osobę. Kiedy drogi zakaźne zostaną odcięte – na przykład przez wytworzenie przeciwciał w populacji lub całkowitą izolację społeczną – zakażonych zacznie ubywać i epidemia zaniknie (patrz ilustracja poniżej). Dlatego o R0 możemy mówić tylko na początku epidemii, kiedy wszyscy dookoła są podatni na zakażenie, a potem mówimy o efektywnym współczynniku reprodukcji, R. Im więcej osób wyzdrowieje i nabierze odporności, tym bardziej R spada aż do momentu, kiedy R<1 i epidemia zacznie zanikać. Ile osób musi nabyć odporność, żeby tak się stało? To również można policzyć matematycznie. Jeżeli R0=3, to jedna osoba zakażona zaraża średnio trzy osoby. Żeby epidemia zaczęła zanikać (R<1), średnio osoba zakażona powinna zarażać mniej niż jedną osobę, a więc przynajmniej dwie z tych trzech osób muszą być odporne na infekcję, co daje 67 proc. Jeżeli R0=5, musi to być 80 proc.; jeżeli R0=20 – 95 proc., itp. Matematycznie można to określić progiem 1-1/R0. Ten próg matematyczny nazywa się „odpornością zbiorowiskową” (ang. herd immunity).
Magiczny próg odporności stadnej
Chyba żaden zwrot nie budzi podczas obecnej pandemii tyle emocji, co odporność zbiorowiskowa. Warto jednak zatrzymać się na chwilę, żeby zrozumieć, czym ona jest. Przede wszystkim samo istnienie ścisłego progu jest konsekwencją matematycznego sformułowania problemu. W takim modelu zakładamy, że każdy z nas ma takie samo prawdopodobieństwo zakażenia innej osoby. W rzeczywistości tak oczywiście nie jest – nasze kontakty są bardzo niejednorodne, w gęsto zaludnionych miastach ludzie mają ze sobą więcej styczności niż w górach, a niektórzy dużo skuteczniej roznoszą zarazki niż inni z powodów, których nie do końca rozumiemy.
Nie zmienia to faktu, że odporność zbiorowiskowa istnieje. Można to samemu przetestować w zabawie, do której potrzebujemy przynajmniej 30-40 osób (np. w klasie lub na sali wykładowej). Zasady są następujące. Najpierw wskazujemy jedną osobę, która zostaje umownie zakażona („pacjent zero”). Następnie, w pierwszej rundzie, ta zakażona osoba przekazuje chorobę dowolnym dwóm innym. Rozpoczynamy kolejną rundę (np. klaszcząc), w której nowo zakażone osoby zarażają kolejne, ale co istotne osoby zakażone we wcześniejszych rundach nie mogą przekazywać choroby dalej. Powtarzamy cykl kilka-kilkanaście razy i na koniec pytamy osoby zakażone o podniesienie ręki. Zobaczymy, że choroba zakaźna szybko przeszła przez całą grupę. Następnie powtarzamy zabawę prosząc wszystkie osoby urodzone przykładowo między styczniem a październikiem, żeby nie zarażały dalej, jeżeli zostaną zakażone (zakładamy, że mają wcześniejszą odporność). Po zakończeniu eksperymentu powinniśmy zobaczyć, że są osoby, które uniknęły zakażenia pomimo braku wcześniejszej odporności – po prostu zostały ochronione przez inne odporne osoby, które nie przekazały im choroby. (Czasami zabawę trzeba powtórzyć raz czy dwa, żeby zobaczyć ten efekt, zwłaszcza w mniejszych grupach.)
Wiele osób o odporności zbiorowiskowej usłyszało po raz pierwszy w kontekście dyskusji na temat strategii radzenia sobie z obecną pandemią. Warto jednak zrozumieć, że odporność zbiorowiskowa to nazwa zjawiska epidemiologicznego, a nie konkretna strategia przeciwdziałania epidemii (jeżeli już to jej brak). Należy też pamiętać, że próg odporności zbiorowiskowej określa proporcję/część populacji, która musi zostać zakażona, żeby osiągnąć R<1. Nie jest to jednak to samo, co proporcja populacji, która zostanie ostatecznie zakażona. Przykładowo przy R0=3 poziom, przy którym odporność zbiorowiskowa powinna zostać osiągnięta, to 67 proc. Jednak, gdy poziom ten zostanie osiągnięty, epidemia dopiero zacznie zanikać, a wirus nie zniknie z dnia na dzień. Matematycznie można obliczyć, że przy naturalnym rozwoju epidemii spodziewamy się, że do czasu zniknięcia wirusa zakażonych zostanie ponad 90 proc. populacji. Wartość ta w epidemiologii nazywa się ostatecznym rozmiarem epidemii.
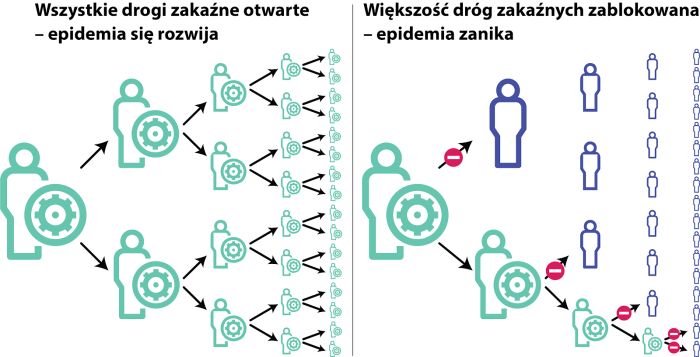
Epidemia przestaje rozwijać się wtedy, kiedy drogi zakaźne zostają zablokowane, a konkretnie proporcja (1-1/R0) z nich. Po lewej ilustracja sytuacji dla współczynnika bazowej reprodukcji R0=2 (zakażona osoba zaraża dwie kolejne), kiedy wszystkie drogi zakaźne są otwarte i epidemia się rozwija. Po prawej ponad 50% proc. z dróg zakaźnych zostało zablokowanych i epidemia zanika. Drogi zakaźne można zablokować na trzy sposoby. Pierwszym sposobem jest sztuczne ograniczenie kontaktów socjalnych, ale po przywróceniu ich epidemia nabiera na sile, ponieważ nie został osiągnięty poziom odporności zbiorowiskowej. Drugim sposobem jest naturalne wytworzenie takiej odporności przez swobodne rozprzestrzenianie się infekcji, ale w praktyce może to być trudne i – w przypadku groźnej choroby – niepotrzebnie narazić zdrowie i życie wielu ludzi. Trzecim i najlepszym sposobem jest sztuczne wytworzenie odporności zbiorowiskowej przez szczepionkę, ale implementacja dużej ilości szczepień jest wielkim wyzwaniem logistycznym.
Moc szczepionek
Najlepszą strategią zapobiegania epidemiom, jaką kiedykolwiek wymyśliła ludzkość, są szczepionki. Wbrew temu, co myśli wiele osób, szczepienie nie polega na sztucznym zapoczątkowaniu infekcji. Szczepionka to technologia, która jest w stanie oszukać nasz układ odpornościowy, żeby pomyślał, że nastąpiła infekcja i przez to wytworzył odpowiednie przeciwciała. Skąd limfocyty mają wiedzieć, jakie przeciwciała wytworzyć? Otóż w szczepionkach zazwyczaj znajdują się najbardziej charakterystyczne motywy lub fragmenty białkowe zarazka (albo kod genetyczny do ich produkcji), na których komórki mogą się uczyć wytwarzania przeciwciał. Wtedy, gdy dochodzi do prawdziwej infekcji, nasz układ odpornościowy myśli, że to ponowne zakażenie i jest przygotowany do szybkiej reakcji, podczas gdy to tak naprawdę pierwsza styczność z patogenem.
Szczepionek można używać do sztucznego wytworzenia odporności zbiorowej. W teorii, szczepiąc wystarczającą liczbę osób możemy spowodować, że gdy wirus się pojawi R0 będzie mniejsze od jeden co zapobiegnie rozprzestrzenieniu się choroby. Jednak w praktyce jest to bardziej skomplikowane. Po pierwsze, osiągnięcie takiej odporności na poziomie całego kraju wielkości Polski wymaga zaszczepienia kilkudziesięciu milionów osób, co niesie za sobą ogromne wyzwanie logistyczne i finansowe. Po drugie, rzadko kiedy szczepionki mają 100 proc. skuteczność, w praktyce jest ona bliższa wartości 70-90 proc. W przypadku mniej doskonałej szczepionki, trzeba będzie zaszczepić odpowiednio więcej osób. Po trzecie, ważne jest kogo szczepimy i gdzie. Nawet, jeżeli poziom odporności zbiorowiskowej osiągniemy na skalę krajową, szczepiąc częściej w jednych miejscach niż innych, możemy spowodować lokalne wybuchy epidemii. Do tego coraz potężniejsze ruchy antyszczepionkowe nie ułatwiają zadania.
W przypadku braku szczepionki, jedyną bronią by powstrzymać rozprzestrzenianie się wirusa jest zablokowanie/odcięcie dróg jego transmisji przez ograniczenie kontaktów społecznych. Jednak w praktyce wprowadzenie tego w życie jest ogromnym wyzwaniem, ponieważ tak drastyczne próby zatrzymania transmisji, jak narodowa kwarantanna, pociągają za sobą ogromny koszt społeczno-ekonomiczny i nie są w 100 proc. skuteczne. Zatrzymanie epidemii w ten sposób nie rozwiązuje również problemu, gdyż bez kontaktu z zarazkiem nie wytworzymy odporności wśród wystarczająco dużej części społeczeństwa i każda próba powrotu do normalności będzie wiązać się z nawrotem epidemii.
Co dalej?
Obecna pandemia COVID-19 jest największym globalnym kryzysem spowodowanym chorobą zakaźną od wielu lat. Czy możemy wykorzystać powyższe wnioski, żeby przewidzieć, kiedy wyjdziemy z tego kryzysu? Rozważmy trzy różne scenariusze. W pierwszym z nich dokonujemy drastycznego ruchu przez pozbawienie obywateli wszystkich kontaktów społeczno-zawodowych wprowadzając narodową kwarantannę (tzw. lockdown). Uniemożliwiając styczność z innymi osobami, zamykamy drogi zakaźne, którymi wirus rozprzestrzenia się w populacji. Pomijając problem kosztów społeczno-gospodarczych takiego rozwiązania oraz zakładając, że rzeczywiście jesteśmy w stanie powstrzymać wszystkich od kontaktowania się z innymi przez kilka tygodni (a nie jesteśmy), strategia ta nie pozwala nam osiągnąć odporności zbiorowiskowej i zapobiegać kolejnym epidemiom w przyszłości. Dlatego lockdowny nie są strategią walki z pandemią tylko ekstremalnie kosztowną formą zyskania czasu.
Drugim rozwiązaniem jest zniesienie obostrzeń i zezwolenie na swobodne rozprzestrzenianie się wirusa tak, żeby jak najszybciej osiągnąć poziom odporności zbiorowiskowej (około 2/3 populacji). Zakładając optymistycznie niską śmiertelność na poziomie około 0,3 proc., możemy się spodziewać, że proces naturalnego osiągnięcia odporności zbiorowiskowej spowodowałby około 100 tys. zgonów. Niektórzy sugerują, że problem można byłoby rozwiązać chroniąc tylko osoby znajdujące się w grupie podwyższonego ryzyka, jak osoby starsze, ale w praktyce jest to raczej niemożliwe. Dlatego strategia natychmiastowego przywrócenia normalności byłaby również bardzo kosztowna.
Trzecią opcją jest szczepionka. Tak naprawdę jest to strategia stosowana przez większość krajów. Okazało się jednak, że niespełna rok od wybuchu pandemii mamy nie jedną a kilka szczepionek. Kiedy w takim razie możemy spodziewać się powrotu do normalności? Odpowiedź brzmi: wtedy, kiedy dzięki szczepionce osiągniemy odporność zbiorowiskową. Jest tutaj kilka kluczowych niewiadomych. Po pierwsze, żeby osiągnąć odporność zbiorowiskową, szczepionka musi chronić przed zakażeniami, a nie tylko przed objawami choroby – inaczej wirus może wciąż zarażać innych i potencjalnie ewoluować. Po drugie, nie wiemy jaka w praktyce będzie skuteczność szczepionki. Skuteczność na poziomie mniejszym niż 100 proc. oznacza, że trzeba będzie zaszczepić odpowiednio więcej osób. Po trzecie, bezprecedensowe tempo, w jakim wyprodukowano szczepionkę, budzi wątpliwości u wielu osób, nawet u tych, które popierają szczepienia. Trzeba będzie poczekać na więcej danych, żeby przekonać ich, że szczepionka jest bezpieczna. Po czwarte, logistyka szczepienia populacji całego kraju pozostaje ogromnym wyzwaniem, a trzeba będzie zapewnić i zorganizować dostęp do powszechnych szczepień jak najszybciej. Pomimo tych wszystkich niewiadomych, strategia dystansowania społecznego i noszenia maseczek w trakcie oczekiwania na szczepionkę wydaje się być najmniejszym złem w porównaniu do pozostałych opcji: lockdownu (kontrowersyjne rozwiązanie tymczasowe, które nie rozwiązuje problemu) lub nabywania odporności zbiorowiskowej w wyniku przebytej choroby (ogromna śmiertelność i zapaść służby zdrowia).
Kiedy czeka nas powrót do normalności? Przeprowadźmy pewien eksperyment myślowy. Załóżmy najbardziej optymistyczny wariant, mianowicie że szczepionka chroni przed zakażeniem, jest w pełni bezpieczna, skuteczna w 95 proc., i każdy się chętnie zaszczepi. Ochrona wielu osób z grupy najwyższego ryzyka powinna przywrócić chociaż część normalności w drugiej połowie 2021 roku. Ale warto mieć realistyczne oczekiwania do jej pełnego powrotu – zapewne nie przed 2022, a być może nawet dłużej.
Dr Rafał Mostowy
PAP – Nauka w Polsce
Statystyki odwiedzin strony (dane Google Analytics)
Unikalni użytkownicy:
Wszystkie wyświetlenia strony: